Нарушение адекватного пассажа мочи по верхним мочевыводящим путям зачастую вызвано травмой мочеточника различного генеза [4]. Хотя, по данным литературы, травма мочеточника составляет всего 1–5,7 % повреждений мочеполовых органов, именно данный вид повреждения представляет особую сложность для диагностики и наибольшую опасность скоростью и частотой развития серьёзных осложнений для здоровья и жизни пациентки [2, 4, 13].
Ретроспективный анализ польских учёных под руководством Z. Dobrowolski показал, что среди повреждений мочеточника 75 % – ятрогенные, 18 % возникли вследствие тупой травмы, а 7 % – из-за проникающего ранения [13]. Данный анализ доказывает, что повреждение мочеточника чаще происходит в ходе врачебных действий, нежели в результате несчастного случая. Кроме того, авторы данного исследования уточняют, что лидирующие позиции в ятрогенных повреждениях мочеточника занимают акушеры-гинекологи (73 %), урологи (14 %) и общие хирурги (14 %).
Высокая частота травматических повреждений мочеточника при акушерских и гинекологических вмешательствах обусловлена обилием сосудистых образований в области малого таза и тесными анатомическими взаимоотношениями внутренних половых органов и мочевыводящих путей у женщин. Наиболее уязвимыми анатомическими зонами для повреждения мочеточника являются:
1. овариальная ямка, где мочеточник перекрещивается с овариальными сосудами из воронкотазовой связки (lig. infundibulo-pelvicum);
2. перекресток мочеточника с маточной артерией;
3. пузырно-влагалищное пространство, где дистальный отдел мочеточника прилегает к шейке матки и стенке влагалища [15].
Поражается в основном одна сторона. Чаще травмируется левый мочеточник, поскольку он находится ближе к воронкотазовой связке. Между тем, билатеральные травмы не являются большой редкостью [2]. Соотношение между односторонними и двусторонними повреждениями мочеточников – один к шести [3].
Травмы мочеточника после самопроизвольных родов почти не наблюдается, а возникает преимущественно после родоразрешающих операций (кесарево сечение, наложение акушерских щипцов, краниотомия, криминальный аборт), удаления послеродовой матки, различных гинекологических вмешательств, в результате нарушений кровоснабжения и иннервации дистальных отделов мочеточника [2, 7, 8, 11, 15]. Надо подчеркнуть, что урологические осложнения не бывают при прерывании беременности, когда техника этой операции безукоризненна [2].
Существенное расширение хирургической активности и увеличение перечня сложных вмешательств на органах малого таза, выполняемых в последние годы лапароскопическим доступом, привели к росту числа повреждений мочеточника [1, 8, 12]. Причем, наиболее травмирующими являются радикальные операции по поводу злокачественных новообразований женских половых органов, когда частота осложнений достигает 30 % [5, 11]. Чаще всего повреждения образуются после операции по поводу рака шейки матки, особенно, если опухоль, распространяясь у основания широких связок, инфильтрирует стенки мочеточника и приходится выделять их из окружающей ткани на большом расстоянии. Наибольшая опасность для мочеточника представляется во время отделения мочевого пузыря от пораженной части шейки матки и влагалища. Кроме того, у больных раком гениталий травма мочевых органов может быть обусловлена обширностью хирургических операций, когда гистерэктомия сочетается с лимфаденэктомией, удалением сальника и половины влагалища.
В свою очередь, по данным различных авторов, ятрогенная травма мочеточника при операциях по удалению доброкачественных образований матки и/или по поводу воспалительных заболеваний колеблется от 0,5 до 46 % случаев соответственно. Абдоминальная гистерэктомия по поводу доброкачественной опухоли может также привести к травме мочеточника. Зажим, наложенный на маточную артерию, сжимает мочеточник сбоку от шейки матки. В результате нарушается крово- и лимфообращение, что вызывает некроз стенки мочеточника. Однако ранения органов мочеточника возможны и при несложных лапароскопических операциях: стерилизации, рассечении спаек и электрокоагуляции крестцово-маточных связок (ligg. sacrouterina) [1].
Следовательно, основной причиной травмы мочеточника в практике акушера-гинеколога является изменение топографических соотношений, обусловленных беременностью, опухолевыми (миома, кистома и др.) и воспалительными процессами, смещающими мочеточник и увеличивающие опасность его повреждения. Правда, отклонение мочеточника от его обычного расположения может быть связано не только с заболеваниями внутренних половых органов, но и с аномалиями развития мочевой системы (дополнительный мочеточник, мегауретер, ретрокавальный мочеточник и др.) [8]. Предшествующая лучевая терапия нередко создает дополнительный риск повреждения мочеточника [2].
Классификация повреждений мочеточника
Классификация повреждений мочеточника, применяемая в России в настоящее время, подразделяется следующим образом [14].
Мочеточник – парный орган, поэтому при его травме необходимо выделять сторону повреждения: левостороннее, правостороннее и двустороннее.
В зависимости от характера повреждения травма мочеточника может быть изолированной или сочетанной.
В соответствии с количеством повреждений травма мочеточника делится на одиночную и множественную.
По локализации:
– верхняя треть мочеточника;
– средняя треть мочеточника;
– нижняя треть мочеточника.
По виду повреждения:
– ушиб;
– неполный разрыв со стороны слизистой оболочки;
– неполный разрыв со стороны наружных слоёв мочеточника;
– полный разрыв стенки мочеточника;
– перерыв мочеточника с расхождением его краёв;
– случайная перевязка мочеточника во время оперативного вмешательства [14].
Классификация травмы мочеточника, разработанная Американской ассоциацией хирургии травмы (AAST – The American Association for the Surgery of Trauma), представлена в таблице.
Классификация повреждений мочеточника
|
Степень |
Повреждение |
|
I |
Только гематома |
|
II |
Разрыв диаметром < 50 % |
|
III |
Разрыв диаметром > 50 % |
|
IV |
Полный разрыв протяжённостью деваскулиризации < 2 см |
|
V |
Полный разрыв протяжённостью деваскулиризации > 2 см |
Диагностика повреждений мочеточника
Клиническая диагностика
Наиболее простым признаком, позволяющим интраоперационно установить повреждение мочеточника, является появление мочи в ране. При подозрении на травму мочеточника во время операции рекомендовано внутривенное введение индигокармина или метиленового синего, что помогает определить место повреждения при подтекании мочи, окрашенной в синий цвет [13]. Это имеет особое значение при частичных повреждениях мочеточника. Гематурия является плохим прогностическим признаком, так как имеет место только у половины больных с травмой мочеточника [16].
К величайшему сожалению, в большинстве случаев (65–70 %) травма мочеточника диагностируется в послеоперационном периоде [2, 15]. Возможно, это связано с тем, что не существует классических клинических симптомов, указывающих на повреждение мочеточника [19]. В связи с чем, диагностика травмы мочеточника может быть значительно затруднена, и существует высокая вероятность пропустить изолированное повреждение.
Частым осложнением травмы мочеточника является формирование в послеоперационном периоде свища, в названии которого первым обозначают мочевой орган, откуда исходит моча, а вторым – половой орган, куда попадает моча, – мочеточниково-влагалищного или мочеточниково-маточного [2]. Необходимо добавить, что существуют еще комбинированные типы свищей, например, мочеточниково-пузырно-влагалищный свищ. Эти осложнения описаны ещё в трудах Гиппократа, Авиценны, Н.И. Пирогова, Н.A. Kelly, Д.О. Отта, Д.Н. Атабекова, Д.В. Кана и других отечественных и зарубежных учёных [3]. Однако и по сей день и мочеточниково-влагалищный, и маточно-влагалищный свищи являются сложной и не до конца решенной проблемой, приносящей глубокие физические и моральные страдания пациентке [7]. Эти осложнения наиболее актуальны у лиц молодого возраста. Пациентки, рассчитывающие на выздоровление, иногда сталкиваются с более грозными осложнениями, чем сама причина гинекологической операции [8].
Надо отметить, что мочеточниково-маточные свищи встречаются крайне редко, т.к. возникают только в результате медицинского аборта или кесарева сечения в нижнем сегменте. Клинические признаки болезни при этих свищах идентичны с мочеточниково-влагалищными. Одним из основных симптомов мочеточниково-влагалищных свищей является непроизвольное выделение мочи из влагалища, которое появляется уже в первые часы после операции (травматический свищ) или через несколько дней и даже недель (трофический свищ) послеоперационного периода. Крайне редко этот симптом появляется в более поздние сроки. Д.В. Кан описывал случаи, когда у одной больной свищ сформировался на 53–и сутки, а у другой – на 70–е сутки после удаления матки по поводу миомы [2]. Следовательно, факт истечения мочи из влагалища не является главным в распознавании таких фистул. Так, некоторые виды повреждений мочеточника (точечные свищи, медленно развивающиеся стенозы мочеточника) протекают со скудной симптоматикой. В дальнейшем появляются симптомы, связанные с затрудненным оттоком мочи из почки, когда еще до выделения мочи из влагалища заболевание проявляется острым воспалительным процессом в почке (обструктивным пиелонефритом), либо болевым симптомом на стороне поражения без признаков мочевой инфекции. Чем больше времени моча не имеет выхода наружу, тем обширнее мочевые инфильтраты. Когда же моча, наконец, прорывается через культю влагалища или абдоминальную рану, местные и общие симптомы постепенно исчезают [11].
Мочеиспускание естественным путем сохраняется, когда поврежден лишь один мочеточник. Характерным симптомом полных билатеральных фистул является истечение всей мочи из влагалища. В первые недели заболевания во влагалище проникает большое количество мочи, а со временем уменьшается. Это связано с разрушением почечной паренхимы [2, 3, 11]. Из-за рубцового сморщивающего процесса в зоне фистулы нарушается отток мочи из почки, а присоединившаяся инфекция быстро разрушает почечную паренхиму. Обострения пиелонефрита протекают с повышением температуры тела, ознобом и проливным потом. Однако Д.В. Кан описывал в качестве исключения из правил больную, у которой мочеточниково-влагалищный свищ существовал в течение 3-х лет при вполне удовлетворительной функции почки [2]. Но в случае развития таких осложнений больные нуждаются в срочном восстановлении оттока мочи путем выполнения пункции почки (чрескожной пункционной нефростомии).
В дальнейшем в воспалительный процесс вовлекается не только почка, но и околопочечная клетчатка. Первыми признаками осложненного послеоперационного течения является высокая лихорадка, усиление почечной боли, появление симптомов раздражения брюшины различной степени выраженности. Особенно тяжело протекают мочевые затёки с инфильтрацией забрюшинной, тазовой клетчатки мочой или с образованием флегмон, что зависит от сроков диагностики повреждения мочеточника.
Таким образом, мочеточниково-влагалищный свищ практически всегда сочетается со стриктурой мочеточника и гидронефротической трансформацией его вышележащих отделов [6]. В связи с чем, после выполнения акушерских и гинекологических операций любая женщина, предъявляющая жалобы на боль в боку, выделение мочи из влагалища, имеющая признаки сепсиса, должна быть обследована для исключения травмы мочеточника.
Инструментальные методы диагностики
В стандартный набор исследований, необходимых для уточнения травмы мочеточника входят следующие лучевые методы: ультразвуковое исследование (УЗИ) забрюшинного пространства, экскреторная урография, ретроградная уретеропиелография, компьютерная томография (КТ).
Первым этапом диагностики повреждения мочеточника является УЗИ. При перевязке мочеточника определяется увеличение размеров почки, отёк околопочечной клетчатки, расширение полостной системы и верхней трети мочеточника. Истечение мочи в брюшную полость при повреждении мочеточника определяется с помощью УЗИ как наличие свободной жидкости в малом тазу. Иногда удается определить жидкостное образование в забрюшинной клетчатке – уриному или урогематому [2, 12, 14].
Рентгенологическое обследование позволяет более точно установить наличие повреждения, его локализацию и характер [12]. В большинстве случаев экскреторная урография дает достаточное представление об уровне и характере повреждения. Для диагностики травмы мочеточника перед рентгенологическим исследованием внутривенно вводят индигокармин в количестве 5 мл 0,4 % раствора или с расчётом контрастного вещества 2 мл/кг массы тела. Аналогичный результат можно получить и при КТ с контрастированием, но если результаты остаются неоднозначными, Европейское общество урологов рекомендует выполнение отсроченных снимков (стандартные урограммы) через 30 минут после введения контрастного вещества. Если же и после этого исследования остаётся подозрение на наличие травмы, то рекомендуется выполнение ретроградной уретеропиелографии в качестве «золотого» стандарта диагностики. Ключевым признаком травмы мочеточника является экстравазация контрастного вещества за пределы органа [13].
При мочеточниково-маточном свище применяют те же методы исследования, что и при мочеточниково-влагалищном. Д.В. Кан рекомендует с целью подтверждения диагноза мочеточниково-маточного свища обтурировать шейку матки. При этом вскоре появляется боль в почке [2].
Дифференциальная диагностика
Прежде всего, мочеточниково-влагалищный свищ следует дифференцировать с пузырно-влагалищным свищом. Для мочеточниково-влагалищного свища, в отличие от пузырно-влагалищного, характерно ритмичное выделение мочи и то, что жидкость, введенная в мочевой пузырь, не проникает во влагалище.
В трудных диагностических случаях рекомендуется использовать два красящих раствора. Предварительно во влагалище вводят 3 сухих тампона: два – к сводам, а один – в средний отдел. Затем мочевой пузырь наполняют 1 % раствором кармина, а через 5 мин внутривенно вводят раствор индигокармина. Топографию фистул устанавливают по окраске тампонов: красный цвет тампона указывает на наличие пузырно-влагалищного свища, а сине-зеленый – на мочеточниково-влагалищную фистулу. Если тампон окрасился обоими цветами, то у больной – комбинированный мочеточниково-пузырно-влагалищный свищ.
Но более ценные сведения для дифференциальной диагностики этих свищей дает цистоскопия. Этот метод не только исключает пузырно-влагалищный свищ, но и позволяет дифференцировать вид фистулы – полный или неполный. При осмотре все внимание надо сосредоточить на мочеточниковых устьях, которые, как правило, сохраняют нормальную форму. При полном свище они неподвижны – так называемые немые, или мертвые, устья (симптом Виртеля), а при неполном – сокращения устьев становятся редкими. Более точные сведения о стороне поражения мочеточника и виде фистулы можно получить с помощью хромоцистоскопии – цистоскопии с помощью индигокарминовой пробы. При полном свище индигокармин из устья поврежденного мочеточника не выделяется, но через свищевое отверстие проникает во влагалище, а при неполном – краска поступает более тонкой струей и из устья пораженного мочеточника, и из свища. Естественно, все эти данные выявляются только при сохраненной функции почки [2].
Лечение
Лечение ятрогенных повреждений мочеточника представляет собой трудную задачу. Адекватная терапия заключается в устранении непроизвольного выделения мочи и сохранении функции почки. Лечение может быть консервативным и/или оперативным, что зависит от вида травмы, ее локализации и ряда других условий.
Раньше бытовало мнение, что мочеточниково-влагалищный свищ имеет склонность к самоизлечению, но на сегодняшний день доказано, что такие благоприятные исходы встречаются крайне редко. Конечно, при незначительном закрытом повреждении мочеточника может возникнуть спонтанное разрешение. В действительности же прекращение выделения мочи из влагалища чаще всего связано с потерей функции почки, что принимают за самоизлечение свища [2].
При массивном кровотечении мочеточник часто непреднамеренно перевязывают вместе с маточными артериями [2, 15]. В случае интраоперационного распознавания случайного лигирования мочеточника лигатура должна быть немедленно удалена. Конечно, удалять лигатуру надо очень осторожно, чтобы избежать повторного кровотечения. Если при обследовании мочеточника его перистальтика сохранена и травма представляется минимальной, то можно не прибегать к дополнительным манипуляциям и ограничиться консервативным лечением в послеоперационном периоде. Консервативное лечение заключается в назначении противовоспалительных, рассасывающих лекарственных средств, физиотерапии [14]. Как правило, после кратковременного лигирования мочеточника тяжелых осложнений не наступает. Хотя впоследствии может всё же развиться структура. Во избежание таких осложнений мочеточник интраоперационно стентируют. При проколе мочеточника иглой можно также ограничиться стентированием мочеточника с использованием гибкого проводника. Если мочеточник был сдавлен мягким зажимом не более 10 мин, то его также достаточно стентировать. Однако при более длительном сдавлении мочеточника травмированный участок подлежит резекции с последующим ушиванием разъединенных концов.
В тех случаях, когда стенка мочеточника рассечена не полностью, на нее накладывают несколько швов и обязательно проводят стентирование данного мочеточника, иначе это может привести к развитию мочевых затеков с последующим образованием мочеточниковой фистулы, а подчас – мочевого перитонита. Стент удаляют в среднем через 3 недели. А через 3–6 месяцев с целью уточнения проходимости мочеточника производят экскреторную урографию, а для выявления функции почки – динамическую нефросцинтиграфию. Таким образом, при нетяжёлых повреждениях мочеточника, когда нет нарушения целосности всех его слоёв, не требуется выполнение реконструктивных операций. Достаточно ушить дефект мочеточника, наложить стент и обязательно дренировать забрюшинное пространство, чтобы предупредить развитие мочевого перитонита или флегмоны.
При полном разрыве мочеточника единственным приемлемым методом лечения представляется оперативное восстановление его целосности. [2, 5, 7, 11, 14]. При мочеточниково-влагалищном свище и отсутствии адекватного оттока мочи из почки на стороне поражения больную следует оперировать спустя 4–5 недель после формирования свища, чтобы не допустить гибели почки, но и не ранее 12 месяцев после лучевой терапии. Вид операции определяется не только уровнем поражения и протяжённостью дефекта мочеточника, но и наличием осложнений [14]. С целью восстановления целосности мочеточника в клинической практике широко применяют следующие реконструктивные операции: уретероцистоанастомоз, операцию Boari и кишечную пластику [2, 5, 7, 11].
Уретероцистоанастомоз
Уретероцистоанастомоз показан только при травме дистального отдела мочеточника небольшой протяженности и в тех случаях, когда свищ расположен в юкставезикальном отделе. Впервые операцию произвёл в 1877 году W. Tauffier. Удаляя интралигаментарную кисту яичника, он случайно ранил мочеточник, который немедленно имплантировал в мочевой пузырь. Анатомически это вполне обосновано, т.к. эпителиальный покров мочеточника и мочевого пузыря имеет одинаковое строение. Операция считается успешной, когда новое устье мочеточника обеспечивает свободный отток мочи из почки и препятствует пузырно-лоханочному рефлюксу. Технически операцию можно выполнить вне- и чрезбрюшинно.
Мочеточниково-пузырный анастомоз – основной этап операции. Важнейшее требование – не должно быть натяжения мочеточника. Для этого иногда приходится пересекать срединную пупочную и лобково-пузырные связки, чтобы мочевой пузырь сделать более мобильным. Наилучшие результаты даёт так называемый туннельный метод имплантации мочеточника. Чтобы выполнить такой анастомоз слизистую оболочку мочевого пузыря в намеченном для имплантации участке надсекают в двух местах на расстоянии 3–4 см. Затем при помощи кривых ножниц делают «туннель» под слизистой оболочкой. У верхнего ее надреза перфорируется стенка мочевого пузыря, и через сформированное отверстие вводят мочеточник. Далее его проводят под слизистой оболочкой и у нижнего края разреза выводят в просвет мочевого пузыря, где его укрепляют отдельными нитями. Такой длинный туннель в стенке мочевого пузыря способен создать эффективный антирефлюксный механизм (рис. 1).
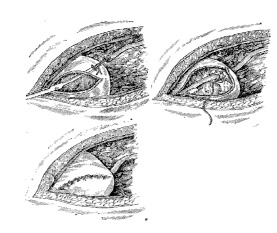
Рис. 1. Основные этапы уретероцистоанастомоза абдоминальным доступом [2]
Операция Boari
Показанием к операции Boari являются те случаи, когда зона повреждения мочеточника распространяется практически на всю протяжённость его тазового отдела, и невозможно осуществить прямую реимплантацию в мочевой пузырь. Выполнение этой операции возможно и при двустороннем характере поражения [7]. Противопоказанием к этой операции может быть сморщенный мочевой пузырь и разрушения дистального отдела мочеточника превышающие 14–15 см.
Операция разработана в эксперименте в конце XIX века: в 1893 W. Van-Hook и в 1894 году – A. Boari. Впервые в клинике данную операцию выполнил в 1936 году N. Ockerblad, а в 1942 году – G. Caughlan и ещё через год – А.П. Фрумкин. Однако в связи с тем, что гениальная мысль создать «мост» между мочеточником и мочевым пузырем возникла гораздо раньше клинической апробации нового метода решением Международной терминологической комиссии этой операции присвоено название в честь итальянского хирурга А. Boari [2].
Основные этапы операции Boari:
• мобилизация мочеточника;
• иссечение лоскута из мочевого пузыря;
• формирование искусственного отдела мочеточника;
• формирование мочеточниково-пузырного анастомоза.
Данную операцию выполняют трансперитонеальным доступом, когда выделенный мочеточник пересекают над местом обструкции. Затем обнажают и вытягивают в рану мочевой пузырь, переднюю и боковую стенки которого выделяют вплоть до шейки. Из переднебоковой поверхности мочевого пузыря иссекают стебель шириной 2–2,5 см, а длиной 10–12 см. Основание этого стебля примерно в 1,5 раза шире дистального конца и располагается у дна пузыря, что обеспечивает кровоснабжение за счет ветвей верхней пузырной артерии. Далее из стебля моделируют трубку, калибр которой должен превышать диаметр мочеточника, при этом слизистая оболочка находится внутри нее. Сроки послеоперационного дренирования мочевого пузыря составляют 10–12 дней [2, 7]. Основные этапы операции Boari представлены ниже (рис. 2).
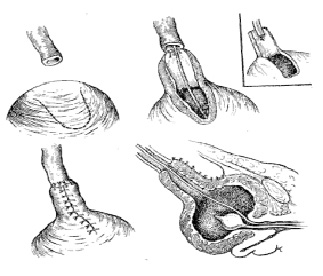
Рис. 2. Операция Boari [2]
В последнее время расширяется список операций, выполняющихся с роботическим ассистированием. Недавно опубликованы положительные результаты робот-ассистированных реконструктивных операций на дистальной трети мочеточника, выполненных по методике Boari [4].
Кишечная пластика мочеточника
Кишечная пластика мочеточника считается одной из наиболее эффективных операций в лечении мочеточниково-влагалищного свища, когда последний сопровождается обширными разрушениями мочеточника на всём протяжении или когда в результате воспалительных или лучевых поражений резко уменьшается ёмкость мочевого пузыря. Суть операции заключается в изолировании сегмента тонкой кишки с использованием ее для замены дефекта одного или обоих мочеточников.
Впервые эту операцию в эксперименте на собаках выполнили в 1900 году G. D’Urso и de Fabii. В последующие годы многочисленными клиническими исследованиями было доказано, что по физиологическим свойствам тонкая кишка наиболее пригодна для замены мочеточника, так как эти оба органа предназначены для транспортировки продуктов обмена веществ.
Известно около 80 различных способов соединения мочеточника с сегментом кишки, но наиболее распространенными являются следующие:
– анастомоз конец в конец, когда проксимальный конец кишечной петли частично зашивают с краев, а в середине оставляют отверстие, через которое проводят мочеточник;
– анастомоз конец в бок, при котором проксимальный конец кишечной петли ушивают наглухо, а в противоположной брыжейке в 3–5 см от проксимального конца делают отверстие, и косо срезанный конец мочеточника сшивают со слизистой оболочкой кишки двухрядными швами;
– кишечно-пузырный анастомоз накладывают путем имплантации кишечного сегмента в мочевой пузырь, ближе к его дну, по способу конец в бок.
Схема кишечной пластики мочеточника представлена ниже на рис. 3.
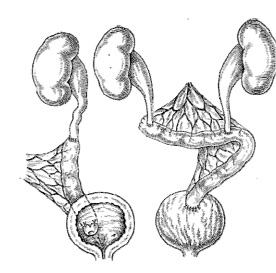
Рис. 3. Кишечная пластика мочеточника [2]
Нефрэктомия
В тех случаях, когда реконструктивные операции произвести невозможно или когда имеется полное разрушение почечной ткани производят нефрэктомию, которая избавляет больных от непроизвольного выделения мочи. Первую нефрэктомию по поводу мочеточниково-влагалищного свища произвел в 1869 году Gustav Simon, немецкий хирург, имеющий специализацию в гинекологии. По поводу показаний к данной операции при мочеточниковом свище наиболее красноречиво написал в 1933 году Jean-Louis Faure, выдающийся французский гинеколог-хирург: «Когда приходится иметь дело с односторонним свищом, который не имеет тенденции к самостоятельному рубцеванию или же сопровождается инфекцией почки, единственным целесообразным вмешательством следует считать нефрэктомию».
Несмотря на то, что нефрэктомия устраняет непроизвольное выделение мочи, к такому способу лечения мочеточниковой фистулы следует прибегать только в случае полного разрушения почечной ткани или когда состояние больных не позволяет провести реконструктивную операцию. Нефрэктомию выполняют по стандартной методике. Естественно, что операция производится только у больных с сохраненной функцией противоположной почки [2].
Наряду с другими операциями избавляет больных от мочеточниковых свищей аутотрансплантация почки, которую пересаживают в подвздошную область, а мочеточник соединяют с мочевым пузырем. Таким образом, устранить недержание мочи при мочеточниково-влагалищных свищах можно посредством реконструктивно-пластической операции на мочеточнике или нефрэктомии и аутотрансплантации почки. Успех органосохраняющих операций зависит от состояния уродинамики мочеточника выше места его обструкции, а также анатомической и функциональной сохранности мочевого пузыря и почки. В послеоперационном периоде необходимо проведение консервативной терапии (антибактериальные, рассасывающие препараты, физические факторы), направленной на размягчение рубцовой ткани, предупреждение периуретритов и стриктур.
Лечение маточно-влагалищного свища такое же, как и при мочеточниково-влагалищном свище.
Профилактика ятрогенных повреждений мочеточника
Первичная профилактика ятрогенных повреждений мочеточника – это система последовательно выполняемых медицинских и социальных мероприятий. Среди медицинских аспектов следует выделить меры, направленные на предупреждение акушерского травматизма, прогнозирование исхода родов, квалифицированное и бережное выполнение всех акушерских и гинекологических операций, повышение хирургической подготовки акушеров-гинекологов, своевременную и правильную коррекцию остро развившихся осложнений, а также полноценную диспансеризацию, раннее выявление и своевременное лечение онкологических и воспалительных заболеваний внутренних половых органов, совершенствование методов контрацепции. А социальные аспекты – это санитарно-просветительная работа среди женского населения о вреде абортов, о пользе профилактической медицины [6].
Конкретизируя интраоперационную профилактику повреждений мочеточника, целесообразно выделить следующие мероприятия [10]:
1. катетеризация мочеточника с обеих сторон перед операцией;
2. оценка мочеточника от места перекрестка с маточной артерией до впадения в мочевой пузырь при восстановлении заднего свода влагалища после экстирпации матки;
3. идентификация тазовых отделов мочеточника во время операции с ориентацией на подвздошные сосуды;
4. отделение мочеточника от заднего листка широкой маточной связки в ходе экстирпации матки;
5. перевязка сосудов матки после широкого раскрытия пузырно-маточного и околопузырного пространства и отсепарирование заднего листка брюшины.
Важнейшим условием вторичной профилактики травмы мочеточника является своевременная диагностика и адекватно проведенная фистулопластика. Избежать тяжелых последствий, связанных с острой травмой мочевой системы, можно при условии, когда акушеры-гинекологи будут знакомы с основными вопросами неотложной урологии. Walter Stoeckel, немецкий акушер-гинеколог, которого по праву считают «отцом женской урологии», придерживался следующего принципа: кто портит мочевые органы, тот должен уметь их исправить. Акушер-гинеколог в такой ситуации обязан с честью закончить операцию. Для этого операционная должна быть оснащена специальным инструментарием, эндоскопической и рентгеновской аппаратурой. Операцию необходимо проводить с сохранением кровообращения мочеточника, являющейся профилактикой послеоперационных фистул и стенозов. Кроме того, после закрытия фистулы больные нуждаются в динамическом наблюдении, так как в последующем на месте травмы может всё-таки развиться стеноз мочеточника [2].
Реальные успехи в третичной профилактике повреждений мочеточника возможны только при ранней диагностике осложнений и их своевременном устранении. Осложнения после нераспознанных повреждений мочеточника заключаются в формированию рубцовых стриктур мочеточника, экстравазации мочи и образовании уриномы.
При позднем выявлении фистулы в связи с обструкцией мочеточника проводят рентгенэндоскопическое лечение ятрогенных повреждений верхних мочевыводящих путей:
– оптическое бужирование стриктуры мочеточника до 10 Fr с последующей баллонной дилатацией до 16 Fr;
– оптическая эндоуретеротомия «холодным» ножом;
– реканализация мочеточника.
Все эти операции заканчиваются установкой внутреннего стента диаметром 6–8 Fr на 6–18 недель [8, 9].
Врачу всегда необходимо помнить о том, что нераспознанная травма мочеточника грозит непредсказуемыми последствиями для женщины. Вследствие свища появляется непроизвольное выделение мочи, постепенно стенозируется просвет мочеточника ниже фистулы, а нарушенный пассаж мочи вызывает гидронефротическую трансформацию, которая заканчивается прогрессивным снижением функции почки вплоть до полной ее потери [5]. При этом деструктивные изменения в почечной паренхиме и мочеточнике часто протекают без выраженных клинических симптомов. Но обычно в результате обструкции мочеточника может наступить острая почечная недостаточность (ОПН). Больные с ОПН нуждаются в безотлагательной деривации мочи путем выполнения чрескожной пункционной нефростомии [11]. Если гидронефротическая трансформация развивается без выраженных клинических симптомов, то при единственной почке или при билатеральных свищах прогноз неблагоприятен. Постепенно нарастает хроническая почечная недостаточность (ХПН), которая в далеко зашедших случаях с трудом поддается лечению. Только своевременная оценка клинических признаков ХПН и соответствующие лечебные мероприятия предупреждают инвалидизацию и гибель больных [2]. В связи с выше изложенным, необходима диспансеризация женщин в течение первого года после родов и коррекция выявленных нарушений [6].
В заключение хотелось бы отметить, что проблема ятрогенных повреждений мочеточника в акушерской и гинекологической практике, несмотря на свою давность, еще далека от решения и требует пристального внимания и тесного сотрудничества урологов и гинекологов, что будет способствовать профилактике, своевременной диагностике и эффективному лечению этих травм, а также позволит избежать тяжелых осложнений.

