Проблема социальной и семейной адаптации больных эпилепсией остается недостаточно разработанной. В нашей стране ее изучение и реализация стали особенно актуальными из-за социальных и экономических перемен, которые не позволяют использовать прежние формы реадаптации больных, хорошо зарекомендовавшие себя в условиях плановой экономики и командно-административной системы (Семин И.Р., Агарков А.П., 1997).
В современной отечественной эпилептологии работа с семьями больных эпилепсией почти не обсуждалась за исключением того, что связано с обучением родителей медицинской грамотности (Евтушенко В.Я. с соавт., 2000). Вместе с тем, именно семье принадлежит основная роль помощника, способствующего адаптации ребенка к создаваемой болезнью условиям – как в возрастной среде, так и в обществе в целом. Ребенок нуждается в постоянной психологической поддержке, его нельзя оставлять наедине с создавшимся трудным положением. Объяснение и правильная ориентировка – два важных принципа помощи в приспособлении к проблемам, порождаемых его общением с окружающей средой. В помощи грамотного врача, социального работника нуждаются и родители. Они должны точно представлять, что может и что не может или не должен делать их ребенок. Иногда врачу приходится преодолевать устаревшие, бессмысленные концепции в отношении заболевания ребенка.
Нами были разработаны программы коррекции отношений в различных моделях семьи (Бологова Т.В., Семин И.Р., Стоянова И.Я., 2000). Мы считаем, что родственники должны получить полную информацию в доступной форме о причинах заболевания, его течении, возможных исходах. Необходимо ознакомить их с некоторыми поведенческими ограничениями, которые связаны с заболеванием члена семьи. Все это возможно лишь в специализированных Эпилептологических центрах, где больные и их родственники могут получить грамотную полноценную помощь специалистов – эпилептологов, психотерапевтов, медицинских психологов, социальных работников.
Целью настоящей работы явилась разработка программ психологической реабилитации, в том числе образовательных программ, направленных на повышение грамотности в области эпилептологии у пациентов и членов их семей.
Материалы и методы исследования
Нами исследован уровень адаптации 1039 больных эпилепсией и членов их семей, наблюдающихся в Междисциплинарном центре профилактики пароксизмальных состояний за период 2001–2010 гг. Для решения поставленных задач нами использовались методы: клинико-эпидемиологический, клинико-динамический, катамнестический, наблюдения, параклинический (лабораторный, психологического тестирования, электрографический и др.), медицинской статистики.
Результаты исследования и их обсуждение
Междисциплинарный Центр профилактики пароксизмальных состояний (МЦППС) был преобразован из Эпилептологического кабинета в 2005 году и на сегодняшний день остается единственной организационной структурой в г. Томске и Томской области, обладающей возможностями для полноценного обследования и наблюдения за пациентами с пароксизмальными состояниями различного генеза. За период 2001–2010 гг. в Междисциплинарный центр профилактики пароксизмальных состояний обратились 1039 пациента с различными формами эпилепсии. Анализ возрастно-половой структуры обратившихся в МЦППС больных эпилепсией показал, что основная часть пациентов находилась в работоспособном возрасте – 16–60 лет (71,9 %). Достоверных различий между количеством обратившихся женщин и мужчин не отмечалось. Клинически чаще диагностировалась симптоматическая парциальная эпилепсия (59,0 %). При этом диагностически достоверно чаще верифицировались парциальные симптоматические эпилепсии с простыми парциальными припадками (G40.1) (36,1 %) и парциальные симптоматические эпилепсии со сложными парциальными припадками (21,9 %), с возрастом дебюта, приходящимся на 25–40 лет, обусловленные перенесенными черепно-мозговыми травмами (30 %), пре- и постнатальными поражениями центральной нервной системы (23 %).
Изучение клинической структуры психических расстройств у больных эпилепсией показало, что у подавляющего числа больных эпилепсией (87,7 %) были выявлены психические расстройства. Расстройства аффективной сферы являлись ведущими в структуре психических расстройств при эпилепсии (59,4 %) и отмечались в виде раздражительности, сниженного настроения, эмоциональной лабильности, склонности больных к реакциям тревоги. Понижению настроения у больных сопутствовали чувство тоски, склонность к слабодушным реакциям. Отмечалось большое количество «соматических» жалоб: головные боли – различные по характеру и интенсивности, чувство разбитости, неприятные ощущения в различных частях тела, общая слабость. 18,2 % составляли случаи сниженного настроения с дисфорией и тревогой, у больных отмечались вспыльчивость, обидчивость, плаксивость. У 6,6 % больных причиной депрессии был психогенный запуск, для 48 из них безусловным травмирующим фактором явилось установление диагноза эпилепсии, для остальных драматичным стал разрыв с партнерами, при этом у 12 больных были выявлены суицидальные высказывания (они были госпитализированы в психиатрический стационар). Депрессивное настроение, тревога и беспокойство в этом случае были причинно обусловлены; согласно Международной классификации болезней десятого пересмотра (МКБ-10), состояние пациентов возможно было диагностировать как депрессивная реакция в связи с расстройством адаптации. Больных эпилепсией часто беспокоили страхи, в которых был элемент навязчивости. Необходимо отметить, что даже тогда, когда припадки были редки, больные постоянно ожидали их появления, испытывали боязнь умереть во время припадка, а также страх, что им не окажут своевременную помощь. Они боялись назначения противоэпилептических средств («…а вдруг будет хуже?»), смены противосудорожной терапии, побочного действия лекарств. При благополучном течении болезни, когда начинается отмена препаратов, они начинали бояться возобновления припадков при снижении дозы и прекращении приема медикаментов. Эти страхи приводили к тому, что больные прекращали учебу, бросали работу, не выходили на улицу («…чтобы не узнали о приступах»). Страх, что с больным что-то случится во время приступа, нередко овладевал и родственниками. Результатом становилась гиперопека, которая не улучшала его состояния. Поэтому очень важно подключать семейную психотерапию с близкими больных. Особенно необходима психотерапевтическая грамотность в работе с родителями детей, больных эпилепсией. Правильный подход родителей к болезни, верное воспитание значительно ослабляли эмоциональную насыщенность, связанную с основным заболеванием. Реактивные наслоения имели место не во всех наблюдениях, многое зависело от того, как проводилась психотерапевтическая работа на том или ином этапе заболевания.
На начальных этапах заболевания ведущей следует признать рациональную психотерапию. Одной из задач рациональной психотерапии является создание в сознании больного правильного представления об его заболевании, изменение «внутренней картины болезни». Мы выявили три варианта отношения пациента к своему заболеванию: 1. Недооценка тяжести болезни вплоть до анозогнозии, 2. Переоценка тяжести заболевания, 3. Относительно правильная оценка своего состояния. Именно с двумя первыми моментами нам и приходилось работать чаще всего. Недооценка тяжести приводила к тому, что больные самовольно отменяли АЭС, несмотря на предупреждение о необходимости приема препаратов. При переоценке тяжести заболевания больные находились в состоянии постоянной тревоги, а это приводило к учащению припадков. Страх повторения приступа перерастал в обсессивно-фобический синдром, и больной страдал от своего невротического состояния.
Рациональная психотерапия складывалась из разъяснения больным сути заболевания, объяснения истинного характера болезни, указывалось на возможности современной терапии. Подчеркивалось, что при регулярном лечении легко избежать фатальных исходов. Разъяснялось, что сама болезнь занимает мало времени, а страх повторения приступов отравляет жизнь как самому больному, так и его родственникам. При анозогнозии пациента повторные явки назначались 1 раз в неделю в первые 3 месяца начала противоэпилептической терапии, а затем не реже чем 1 раз в месяц в течение года. В этих случаях пациенты не прекращали прием АЭС.
Значительное место мы отводили экспресс-психотерапии. Пациенты, обратившись к психиатру-психотерапевту МЦППС, имели возможность обсудить с врачом все интересующие их вопросы, касающиеся заболевания. По длительности такие беседы могли быть от 5 до 60 минут, не имели определенной частоты встреч, как то предусмотрено при рациональной психотерапии. В данном случае охват составлял 100 % числа обратившихся.
Пациентам с сохранными познавательными функциями мы рекомендовали виды занятости и трудовой деятельности, связанной с выполнением счетных операций, письмом, чтением. При эмоциональной неустойчивости весьма эффективен аутотренинг. Занятия с больными могут быть как индивидуальные, так и групповые. На них обсуждаются вопросы их трудовой деятельности, семейных отношений. Больной эпилепсией может посещать общие терапевтические группы, где остальные знают о его заболевании. Пребывание в такой группе полезно не только самому пациенту, но и остальным ее членам, которые на практике убеждаются в необходимости гуманного подхода к больным эпилепсией и обучаются соответствующему стилю поведения. Для самого больного подобная готовность прийти на помощь способствует снятию чувства неуверенности и одиночества.
На поздних стадиях заболевания, при обсессивно-компульсивных расстройствах, при резистентных формах эпилепсии мы применяли приемы трансактного анализа и поведенческой терапии. Обучение больных «эффективному самоуправлению» сводится к трем направлениям (Boyle M., 1997; Ried S. et al., 1997): осторожность изо дня в день, отрегулированный стиль жизни, информированное сознание. В качестве примеров использования поведенческой терапии приведем процедуры, предлагаемые A. Medagoda et al. (1997): изучение нужд пациентов, паттернов поведения и пусковых механизмов, комнатные игры на мягкой площадке и в плавательном бассейне, а для купирования острого возбуждения предлагается использование водного мяча или комнаты малого профиля.
Диапазон возможностей использования психотерапии в комплексном лечении эпилепсии достаточно широк. Однако необходимо заметить, что психотерапевтическая коррекция должна применяться адекватно клинической картине заболевания и с обязательным учетом личности пациента.
Особое значение мы придавали психокоррекционной работе с семьями больных эпилепсией. Для выяснения характера внутрисемейных отношений во время посещения МЦППС проводилась беседа с самим пациентом и его родственниками, во время которой заполнялся разработанный нами опросник (метод полуструктурированного интервью). Кроме того, больным был предложен личностный опросник FACES-III.
Нами были разработаны программы коррекции отношений в различных моделях семьи, в том числе когда больной – ребенок, больной – супруг (супруга), больной – родитель.
1. Больной – ребенок. Мы полагаем, что родители должны получить полную информацию в доступной для них форме о причинах заболевания, его течении, возможных исходах. Необходимо ознакомить их с некоторыми поведенческими ограничениями, которые связаны с заболеванием ребенка. Однако недопустима чрезмерная забота и предпочтение больного ребенка здоровым братьям и сестрам, что также может стать причиной внутренних конфликтов в семье. Разумное решение заключается в том, чтобы рассматривать ребенка как обыкновенного, нормального маленького человека, которому повышенная забота нужна только в области здоровья (Фенвик Питер, Фенвик Элизабет, 1997). В целях коррекции отношений в семьях, где растет ребенок, страдающий эпилепсией, необходимо:
– разъяснение родителям больного ребенка всех интересующих вопросов, обязательным является требование отказаться от поиска «виноватого» в болезни ребенка;
– привлечение матери в качестве помощника врача для контроля за приемом АЭС, ведение дневника приступов, соблюдение режимов дня и питания. Необходимо активное вовлечение отца во все мероприятия;
– психокоррекционная работа в семьях, направленная на коррекцию взаимоотношений между отцом и матерью, здоровыми братьями и сестрами;
– привлечение социального работника для решения проблем пребывания больного ребенка в детском саду, школе и других учреждений, информирование о его болезни и обучение окружающих основам оказания помощи при возникновении у больного ребенка приступов.
Помимо коррекции противоэпилептической терапии и психических расстройств различной степени выраженности, с членами семьи каждого из 53 детей в возрасте от 4 до 14 лет, наблюдающихся в МЦППС, было проведено собеседование, выявляющее исходный уровень знаний родителей об эпилепсии. Скрининг выявил достаточный уровень знаний о проявлениях болезни, причинах заболевания. Все родители выразили готовность участвовать в обучающих беседах, однако предпочитали работать индивидуально, объясняя это нежеланием «…выносить свое горе на люди», мотивируя тем, что «…лучше решить все вопросы в индивидуальном порядке». В основу психокоррекционной работы положены принципы, изложенные нами выше. Катамнестическое прослеживание обратившихся семей выявило значительное снижение эмоционального напряжения у родственников больных детей, повышение их уровня знаний о болезни, ориентированность родителей на социальную адаптацию, расширение контактов больным ребенком. Все дети продолжали обучение в общеобразовательной школе, имели друзей. Оценка психического состояния не выявила дальнейшего когнитивного снижения, редуцировались депрессия и страхи. Дети очень ответственно подходили к лечению, школьники вели дневники приступов, самостоятельно контролировали прием противоэпилептических средств.
Коррекционная работа с семьями детей, больных эпилепсией, требует совместных усилий всех медицинских и социальных работников, осуществляющих реабилитационные мероприятия. Развитие амбулаторных форм медицинского обслуживания предполагает понимание врачами особенностей социального окружения пациентов, а также умение управлять внутрисемейными процессами в целях реабилитации и профилактической помощи близким. Такие возможности имеет МЦППС, который может обеспечить этапность в оказании помощи детям и подросткам, страдающим пароксизмальными состояниями.
Первый этап – диагностика и разработка индивидуальных, дифференцированных программ реабилитации детей, страдающих различными формами эпилептической болезни, с назначением противосудорожной терапии.
Второй этап – катамнестическое прослеживание, коррекция АЭС, психических расстройств. Проведение школ для больных и членов их семей.
Третий этап – динамическое наблюдение пациентов до достижения ими 18 лет, что обеспечит преемственность в реабилитации, отсутствие у больных и членов их семей психотравмирующей ситуации, связанной со сменой наблюдающего врача, достижение большего комплайенса между больным и специалистом-эпилептологом.
2. Больной (больная) – супруг (супруга)
Ни в одной другой деятельности у больного эпилепсией не возникает столько проблем, как в области межличностных взаимоотношений. Поэтому основной нашей задачей явилось разъяснение широкого круга интересующих вопросов, возникающих у родственников, и формирование у них адекватного отношения к больному. Мы достигали поставленной цели следующими приемами:
– проведением бесед с мужем (женой) больного в форме «вопрос–ответ». Семье предоставлялась специальная литература по различным аспектам заболевания, написанная доступным, простым языком. Медицинская терминология дополнительно объяснялась врачом, после чего проводились вышеозначенные собеседования. Обязательным являлось разъяснение того, что эпилепсия проявляется не только судорожными приступами (моторика), но и расстройствами поведения, характера (психика);
– проведением индивидуальной и семейной психотерапии, направленной на улучшение микроклимата в семье и формирование доминанты «доброжелательности» в отношении больного родственника;
– привлечением при необходимости специалистов-медиков других специальностей (сексопатологов, гинекологов и т.д.) для решения вопросов о сексуальной активности, проблемах, связанных с планированием беременности или, напротив, ее предупреждением.
Важным моментом явилось сохранение самостоятельности пациента, что мы начинали с лечения – больные сами контролировали прием и запас таблеток, планировали визит к врачу, вели дневник приступов.
3. Больной – родитель
Проведенное нами обследование показало, что в данном случае чаще всего имеются ввиду пациенты, длительно страдающие эпилепсией и потому имеющие стойкие личностные изменения. С точки зрения коррекции внутрисемейных отношений, эти больные наиболее сложны для восприятия своими родственниками в силу преобладания у них конфликтности, злобности, агрессии, злопамятности, жадности и т.д. Однако именно этот контингент более всех нуждается в заботе и опеке. На базе МЦППС мы осуществляли:
– обучение родственников больного роли опекунов с «низкоэмоциональным поведением» по отношению к больному;
– психокоррекционные мероприятия, направленные на нормализацию микроклимата в семье родственников, являющихся опекунами больного;
– организацию консультаций с юристами и социальными работниками для ознакомления родственников с правовыми вопросами (опекунство, наследование собственности и т.п.).
Эффективность проведенных мероприятий оценивалась клинически, по улучшению физического и психического состояния, а также урежению приступов у пациентов. Для субъективной оценки эффективности мы рассмотрели некоторые «прикладные» аспекты качества жизни больных эпилепсией. В качестве инструмента измерения качества жизни нами была использована шкала качества жизни по И.А. Гундарову («Роза качества жизни», 1995). Шкала включает 15 показателей: положение в обществе, работа, душевный покой, семья, дети, здоровье, условия в районе проживания, жилищные условия, материальный достаток, питание, сексуальная жизнь, духовные потребности, общение с друзьями, развлечения, отдых. Обследование было проведено дважды: 1) при первичном обращении, до начала реабилитационных мероприятий и 2) после такового.
Обследование при первичном обращении показало снижение показателей качества жизни у всех больных, особенно по шкалам «работа», «душевный покой», «семья», «дети», «здоровье», «материальный достаток», «сексуальная жизнь», «духовные потребности». Анализ параметров категорий качества жизни свидетельствует, что женщины более удовлетворены своим положением в обществе, работой, детьми, жилищными условиями и условиями в районе проживания, материальным достатком, питанием, духовными потребностями, чем мужчины. Стабильно низким оказалась категория «здоровье» (рисунок).
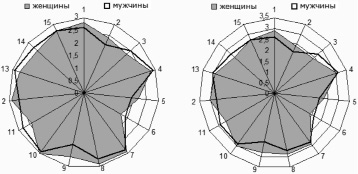
«Роза качества жизни» больных эпилепсией мужского и женского пола в момент обращения в МЦППС и после проведения реабилитационных мероприятий. Категории качества жизни: 1 – положение в обществе, 2 – работа, 3 – душевный покой, 4 – семья, 5 – дети, 6 – здоровье, 7 – условия в районе проживания, 8 – жилищные условия, 9 – материальный достаток, 10 – питание, 11 – сексуальная жизнь, 12 – духовные потребности, 13 – общение с друзьями, 14 – развлечения, 15 – отдых
Повторная оценка качества жизни проведена после клинического обследования с установлением формы заболевания, а также разработкой индивидуальной терапевтической программы. Эта программа включала назначение противоэпилептического препарата в оптимальной дозе, ангиопротективную, дегидратирующую и метаболическую терапию, курс индивидуальной и семейной психотерапевтической коррекции. Выявлена положительная динамика показателей по шкалам «семья», «дети», «здоровье», «материальный достаток», «сексуальная жизнь», что свидетельствует о значительном снижении аффективной напряженности, замедлении нарастания когнитивного снижения и в целом об улучшении социального функционирования.
Заключение. Проведенный анализ клинических проявлений и семейных особенностей больных эпилепсией свидетельствует о появлении реактивных наслоений, связанных с разнообразными социальными стрессами. Реализация реабилитационных программ помощи этой категории больных в нашей стране затруднена из-за социальных и экономических перемен, которые не позволяют использовать прежние формы реадаптации. В связи с этим возрастает роль специализированных междисциплинарных форм помощи больным эпилепсией, предусматривающих совместное динамическое наблюдение за пациентами неврологом-эпилептологом и психиатром-психотерапевтом. Подобный подход предусматривается в Междисциплинарном центре профилактики параксизмальных состояний. Разработанные реабилитационные мероприятия с учетом формы и этапа заболевания, а также личности пациента, включающие медикаментозную и психотерапевтическую коррекцию (индивидуальную, групповую и семейную), в том числе образовательные программы, направленные на повышение грамотности в области эпилептологии у пациентов и членов их семей, способствуют лучшей социальной, в том числе семейной, адаптации больных эпилепсией, что наглядно иллюстрирует положительная динамика критериев качества жизни.

